
Encontrar un fármaco antivírico para tratar la COVID-19 dirigido a las personas ya infectadas con el coronavirus SARS-CoV-2 es uno de los objetivos del consorcio formado por el Centro de Investigación en Sanidad Animal (CReSA) del Instituto de Investigación y Tecnología Agroalimentarias (IRTA), el Instituto de Investigación del Sida (IrsiCaixa) y el Barcelona Supercomputing Center (BSC). Actualmente, existen muchos tipos de antivirales disponibles que podrían servir para tratar la enfermedad, pero hace falta saber qué se pueden descartar y cuáles podrían ser útiles contra este nuevo coronavirus. Por otro lado, y pensando en una solución a largo plazo por si apareciera una segunda ola de la enfermedad, el consorcio también quiere desarrollar una vacuna para prevenir futuras infecciones. De hecho, el consorcio quiere diseñar y testar una vacuna que funcione no sólo para el SARS-CoV-2, sino contra todos los coronavirus o, lo que es lo mismo, una vacuna universal contra todos los coronavirus.
Tanto en una estrategia como en la otra, se tendrán que hacer tres pasos: primero, las pruebas de modelización, seguidas de tests in vitro en el laboratorio; finalmente, los estudios en modelos animales antes de pasar a los ensayos clínicos en personas. Por ello, el IRTA-CReSA, el IrsiCaixa y el BSC han comenzado a trabajar en paralelo para poner a punto las técnicas y áreas de experiencia para luego trabajar conjuntamente.
En un primer estudio publicado en enero investigadores del IRTA-CReSA y de la UAB detectaron que la proteína diana a estudiar era la proteína S, la que forma parte de la envoltura del coronavirus. En concreto, la subunidad 1 es la región de la proteína que sería más útil para diseñar la vacuna, pero todavía hay que conocer mejor su estructura a nivel molecular.
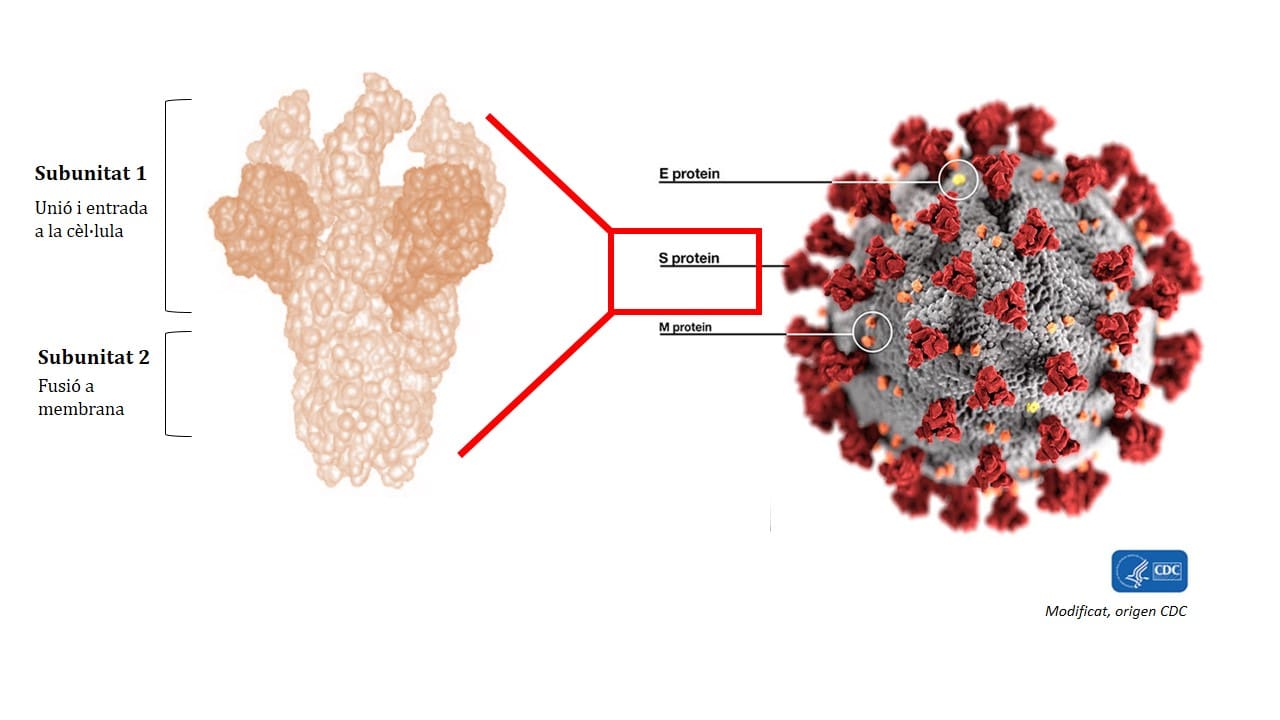
Ahora, de esta parte se ocupará el BSC, un centro de referencia en el ámbito de la supercomputación con una amplia experiencia en hacer modelos tridimensionales de proteínas. El BSC se encargará de hacer las predicciones bioinformáticas para saber más detalles de cómo es la interacción entre las proteínas S del virus y los receptores de las células humanas. Esta información también permitirá saber cómo se puede bloquear la interacción y, por tanto, parar la infección por el virus.
A partir de las predicciones bioinformáticas del BSC y la selección de los antivirus más adecuadas, el IrsiCaixa aportará su experiencia en el diseño de anticuerpos. Por un lado, el equipo liderado por el investigador Julián Blanco, se encargará de testar el efecto antivírico de los anticuerpos diseñados haciendo pruebas en cultivos de células en el laboratorio. De hecho, los investigadores creen que algunos de los anticuerpos que actualmente se utilizan por el virus VIH y el virus de la Hepatitis C podrían ser útiles para el coronavirus. El hecho de que sean fármacos que ya han sido testados en personas podría acelerar el proceso de la investigación y estar disponibles posiblemente dentro de un año, antes de que la vacuna.
De cara a la vacuna, el IrsiCaixa también desarrollará un potencial prototipo basado en tecnología propia del Instituto y que incorporaría parte de la proteína S del virus. El objetivo de una vacuna es "engañar" al organismo para que éste genere anticuerpos. Para ello, se puede inyectar en el organismo el virus entero inactivado o bien sólo una parte del virus, en este caso la proteína S. De este modo, el organismo detecta el virus, lo identifica y genera defensas para combatirlo, los anticuerpos.
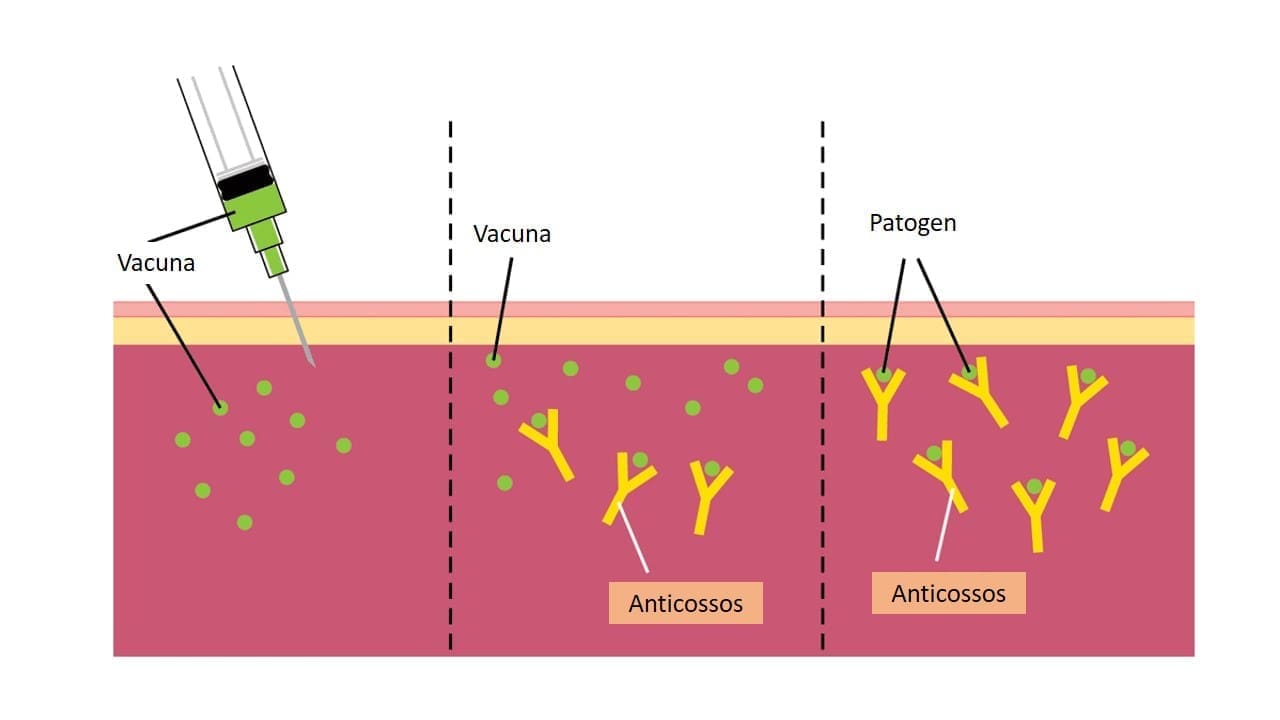
El objetivo de una vacuna es que el sistema inmunitario memorice este proceso; así, si nos infectamos con el virus, el organismo sabrá reconocerlo y generará los anticuerpos específicos para eliminarlo gracias a la vacuna. En el caso del coronavirus, si éste entrara en el organismo, la función de los anticuerpos sería impedir que la proteína S y los receptores de las células interaccionen y, por tanto, bloquear la infección.
Finalmente, para demostrar la eficacia tanto de los anticuerpos diseñados tanto para el tratamiento antivírico como para la vacuna, habrá probarlos en un modelo animal antes de hacerlo en personas. De esta parte se encargará del equipo de investigación de coronavirus del IRTA-CReSA, co-liderado por la investigadora Júlia Vergara-Alert y por el investigador Joaquim Segalés, que además de investigador del IRTA-CReSA es catedrático de la Universidad Autónoma de Barcelona (UAB). El equipo ya tiene experiencia con el coronavirus MERS-CoV, responsable del Síndrome Respiratorio de Oriente Medio. Antes de testar el tratamiento antiviral y la vacuna, sin embargo, tendrán que encontrar el modelo animal adecuado que desarrolle la enfermedad COVID-19 de la manera más parecen posible a los humanos. Todo apunta a que las primeras pruebas se harán con ratones transgénicos con el receptor ACE2 humano incorporado, que es el receptor que utiliza el virus para entrar e infectar una célula.
Según los investigadores, es posible que en menos de un año tengamos un tratamiento antivírico disponible en el mercado. Sin embargo, en el caso de la vacuna, el tiempo será más largo. En general, el desarrollo de una vacuna puede tener una duración de entre 5 y 10 años desde el momento en que se empieza a diseñar. En el caso del SARS-CoV-2, los científicos tienen la ventaja de encontrarse más avanzados gracias a la experiencia con otros coronavirus como el del MERS-CoV, lo que acelerará el proceso y permitirá ir más rápido con las fases iniciales típicas del diseño y desarrollo de vacunas. Sin embargo, hay pasos como las fases preclínicas y clínicas que habrá que hacer.
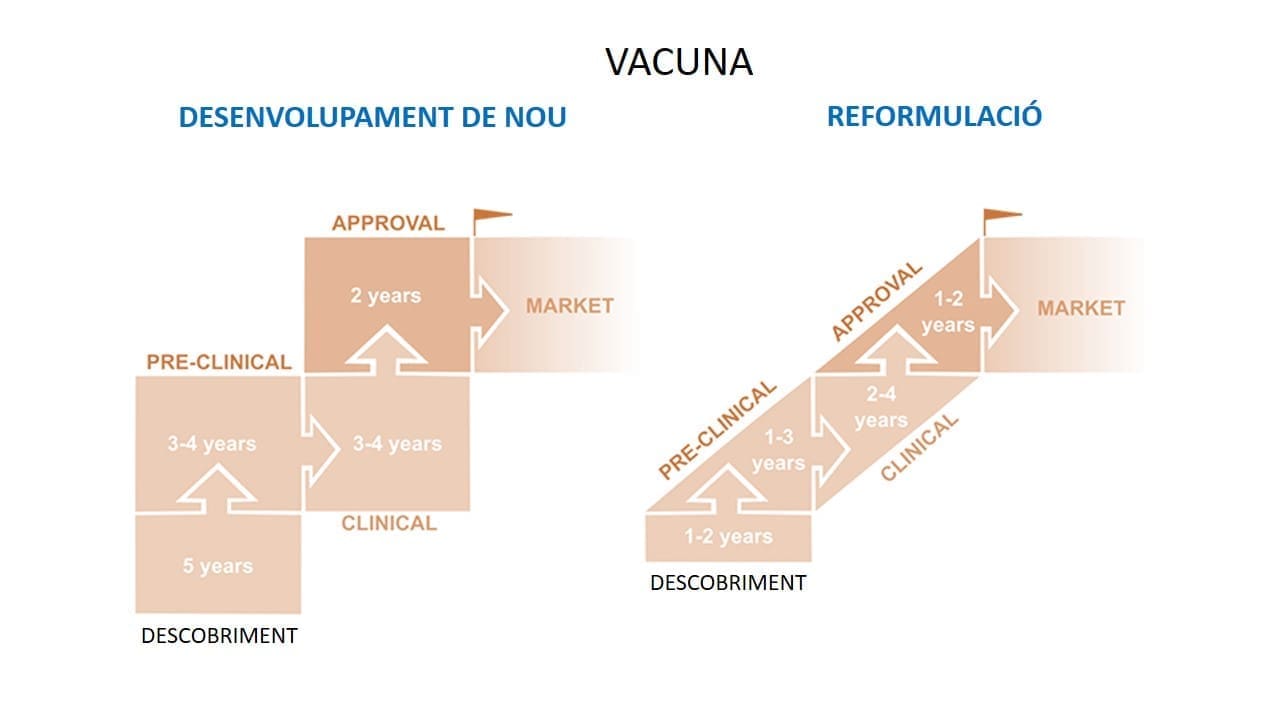
Las fases clínicas del desarrollo de vacunas se prueban en personas. En la primera, se testa la seguridad del producto; en la segunda, se comprueba la eficacia junto con la seguridad, y en la tercera fase se vuelve a comprobar la eficacia de una manera más completa. La Organización Mundial de la Salud (OMS) asegura que en 18 meses podríamos tener el primer prototipo vacunal. Los investigadores del consorcio aseguran que los resultados los tendrán en máximo 3 años. Por otra parte, hay otros grupos, iniciativas y empresas de todo el mundo que están haciendo investigaciones similares.


